CKD保存療法
自己管理のための10ポイント
慢性腎臓病(CKD)は、腎臓の機能が少しずつ低下していく病気です。放置していると、やがて人工透析が必要となったり、心筋梗塞、脳梗塞など全身の病気が起こりやすくなります。しかし、早期発見して適切に対応すれば、進行を食い止めるだけでなく、改善も期待できます。CKDと上手につきあうにはどうすればいいのか。自己管理のポイントをまとめてみました。
①ポイント1<腎臓の働きを知る>
腎臓の働きは、大きく3つに分けられます。1つは、血液から老廃物を取り除き、尿として排泄する機能です。このろ過を行うのがフィルター役の「糸球体」という組織です。糸球体は毛細血管が密集して毛玉のような形をしており、1つの腎臓の中に約100万個もあります。身体中をめぐって汚れた血液は、この糸球体で処理され、きれいになって再び心臓へと戻っていくのです。また、この過程で老廃物だけでなく、不要となった水やナトリウム、カリウムなどのミネラルも捨てられます。私たちが、大量の水や食事を摂取しても、身体の中の水分やミネラルのバランスが常に一定に保たれているのは、腎臓のお陰です。
役割の2つめは、血圧の調節です。腎臓は「レニン」というホルモンを分泌しています。レニンは血液中のたんぱく質に作用して、アンジオテンシンという物質を作ります。アンジオテンシンには血管を収縮させる作用があり、血圧を上げます。一方、腎臓からは血圧を下げる「カリクレイン」というホルモンも出ています。こうした仕組みで、血圧は適正に保たれています。3つめは、赤血球を増やす「エリスロポエチン」というホルモンの産生です。腎機能が低下すると貧血が起こりやすくなるのは、エリスロポエチンの分泌が減るためです。さらに腎臓は、ビタミンDを活性化する作用もしています。このため、腎臓が悪くなると活性型ビタミンDが低下し、カルシウム濃度が低下します。
腎臓というと、尿を作るだけと思われがちですが、それ以外にも多彩な仕事をしているのです。
②ポイント2<CKDについて正しい知識を持つ>
「慢性腎臓病(CKD)」は、大切な役割を果たしている腎臓の機能が少しずつ低下していく病気です。
診断の目安は、①尿にたんぱくが混じる(たんぱく尿)など、腎臓に明らかな障害が認められる、②腎臓の機能が、健康な人の60%未満に低下している(血液検査)――の2つ。
どちらか1つ、あるいは2つが3か月以上続けば、CKDと診断されます。腎機能が低下する原因はいろいろありますが、それが何であっても、この定義に当てはまればCKDということになります。
また、この検査からCKDの重症度もわかり、Grade(G)1、G2、G3a、G3b、G4、G5の6ステージに分けられます。G1~2はまだ早期でほとんど自覚症状はありません。しかし、G3bになると、腎臓の働きが低下し、高リン血症や低カルシウム血症などがの骨・ミネラル代謝異常がみられるようになり、G4では貧血や高カリウム血症が起こってきます。G4以降は、腎機能が著しく低下した「腎不全」という段階で、腎機能が正常の5%ぐらいになると、透析治療や腎移植が必要となります。
CKDになる危険が高いのは、高齢者、糖尿病や高血圧、肥満などの生活習慣病を抱えている人、過去に心臓病や腎臓病になったことがある人、健診でたんぱく尿が出ているといわれた人、喫煙者などです。こうした人たちは注意が必要です。
③ポイント3<CKDと透析、心血管病の関係を知る>
現在わが国には、CKDが進行して透析療法を受けている方が約30万人います。透析は優れた医療で、とくに日本は透析治療の成績が格段に優れており、30年以上透析を受けながら元気で暮らしている人が沢山います。とはいえ、透析を受けている患者さんの負担は大きく、生活の質(QOL)も低下します。もちろん、CKDが進行して透析療法に入るのはごく一部の患者さんですが、「CKDが透析の予備軍」であることは、知っておいていただきたいと思います。
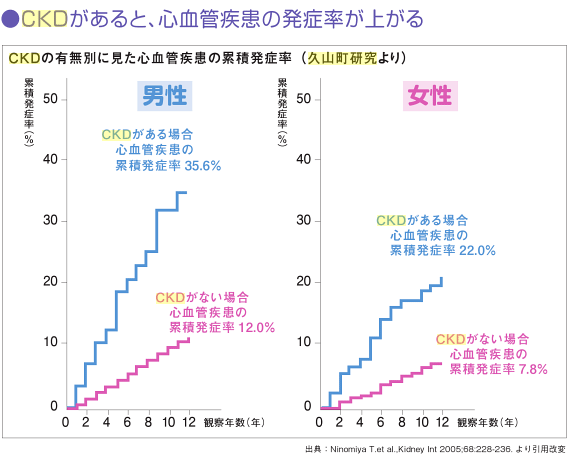
CKDの合併症として、もう1つ重要なのが「脳梗塞」や「狭心症」、「心筋梗塞」といった心血管病です。CKDの患者さんは、腎機能の低下に加えて、糖尿病、高血圧、肥満などを伴うことが多いため、動脈硬化が進みやすく、命にかかわるような病気のリスクが高まるのです。事実、九州大学が行っている「久山町研究」という有名な研究では、CKDのある人は、ない人に比べ、心血管病の発症率が約3倍にものぼることが明らかにされています。
(下図:CKDの有無別にみた心血管疾患の累積発症率(久山町研究))
④ポイント4<健康診断で早期発見に努める>
CKDは症状のないまま進行します。むくみ、貧血、だるさ、食欲低下などがみられるようになるのは、CKDがかなり悪化してからです。したがって、CKDを早期に見つけ、治療に結びつけるためには、定期的な検査が欠かせません。
CKDの診断には「尿検査」と「血液検査」の2つが必要です。
- ▽尿検査
- 尿中に含まれるたんぱく質(尿たんぱく)の量を調べます。たんぱく質は体にとって重要な栄養素のため、腎臓ではほとんどろ過されません。ところが、ろ過装置である糸球体に異常があると、たんぱく質が漏れて、尿の中に流れ出てきます。「+1」以上が陽性で、数値が大きいほど尿中のたんぱく質の量が多いことになります。
- ▽血液検査
- 血液を採って、その中に含まれる「クレアチニン」という老廃物をチェックします。腎臓が正常に働いていれば、クレアチニンは糸球体でろ過されますが、腎機能が低下すると十分ろ過されず、血液中に残ってしまいます。この血清クレアチニン値をもとに、腎機能の指標である「糸球体ろ過量(GFR)」を計算します。
以前は、自治体などで行う健康診断では、尿検査しか実施していませんでした。しかし、これではCKDの早期診断が難しいということで、現在では多くの地域で血液検査も取り入れられています。ですから、年に1回、健康診断を受ければ、CKDを発見することが可能です。面倒がらずに、検査を受けて下さい。とくに、糖尿病、高血圧、肥満、メタボリック症候群(メタボ)など生活習慣病を持っていたり、家族にCKDの患者さんがいるような方は、CKDのリスクが高いだけ、健康診断を欠かさずに受け、早期発見に努めていただきたいと思います。
⑤ポイント5<適切な治療で改善も可能>
CKDは、透析導入や心血管病のリスクになる怖い病気ですが、決して悲観することはありません。生活習慣の改善に取り組むと同時に、定期的に医療機関を受診して、適切な治療を受ければ、進行を食い止めるだけでなく、CKDの改善も十分可能です。
そのためには、定期的に健康診断を受け、CKDを早期発見することが欠かせません。もし、たんぱく尿が出ていたり、腎機能が低下している場合には、何も症状がないからといって放置しないように。治療の遅れが、CKDを進行させてしまいます。
⑥ポイント6<糖尿病、高血圧を是正する>
CKDを起こしたり、進行させる大きな要因は、糖尿病、高血圧などの生活習慣病です。
先ほども触れたように、腎臓には毛細血管のかたまりである「糸球体」が数多く存在し、血液をろ過しています。糖尿病で血糖値の高い状態が続くと、糸球体が傷つき、腎機能が低下します。こうして起こるのがCKDの1つである「糖尿病腎症」で、透析導入に至るもっとも大きな要因となっています。
また、高血圧も糸球体を障害します。腎臓には血圧を調節する作用がありますが、CKDが進むとその働きが低下します。その結果、血圧が上昇し、それがさらに腎臓の障害を進めるという悪循環を招くのです。
したがって、CKDの発症や進行を抑えるためには、糖尿病と高血圧の是正がとても重要になります。
糖尿病を伴っている場合は、食事や運動など生活習慣を改善し、血糖値を適正な範囲にコントロールします。療養のポイントは表に示した通りです。それでも血糖値が下がらないときは、のみ薬(経口血糖降下薬)やインスリン注射薬を使い、血糖値の指標であるヘモグロビンA1c(HbA1c:過去1~2か月の血糖値の平均を反映する)を6.5%未満になるようにします。
一方、高血圧を伴うケースでは、生活習慣の是正とともに、薬物療法を行います。降圧薬には多くの種類がありますが、たんぱく尿が出ている患者さんでは、ACE阻害薬かARB(アンジオテンシンⅡ受容体拮抗薬)のどちらかを使い、収縮期血圧(高いほうの血圧)を130mmHg未満、拡張期血圧(低いほうの血圧)を80mmHgまで下げます。この2つの降圧薬は、降圧作用に加えて、腎臓を保護したり、たんぱく尿を減らしたりする効果が認められています。
⑦ポイント7<減塩に努める>
CKDの発症には、糖尿病、高血圧、脂質異常症(コレステロールなどが高い)、肥満、メタボリック症候群など生活習慣病がかかわっているため、進展防止には食事療法が重要になります。
なかでも大切なのは「減塩」です。CKDで腎機能が低下すると、塩分が十分排泄されず、身体の中にたまってしまいます。余分な塩分は、血圧を高くする原因となります。そして、この血圧の上昇が、腎臓にさらなる負担をかけることになります。
そこで、CKDの患者では、塩分を「1日6g未満」に制限します。日本人の平均的な塩分摂取量は約11gといわれていますから、濃い味に慣れている方には、1日6g未満は少し厳しいかもしれません。しかし、腎臓を守るためには、これを実践する必要があります。
そのためには、①まず減塩を意識し、薄味に慣れる、②食塩が多く含まれる加工品、つけもの、佃煮などを控える(図1)、③汁ものの量を少なめにし、ラーメンなど麺類のつゆ、スープは残す、④食欲を維持するため、味を1~2品に集中させ、味のメリハリをつける、⑤調味料は軽量スプーンやカップで正確に量って使う――などがポイントとなります。
図1 食品や調味料の食塩含有の目安量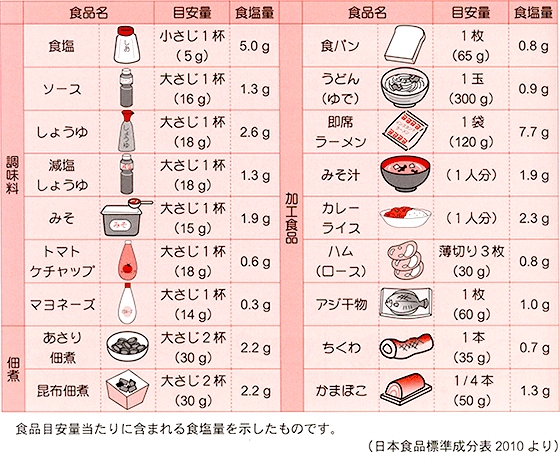
⑧ポイント8<たんぱく質を取りすぎない>
たんぱく質は、身体を作る材料となる大事な栄養素ですが、体内で消費・吸収されるさい、尿素窒素などの老廃物ができます。腎機能が低下すると、それを十分処理できず、体内にたまり、腎臓に負担をかけます。このため、CKDの患者さんでは、ステージ(病期)に応じてたんぱく質を制限します。摂取量は「0.6~0.8 g/kg標準体重/日」が目安ですが、腎機能が著しく低下したG4、5の患者さんでは0.5 g/kg標準体重/日と厳しい制限を行うこともあります。
⑨ポイント9<禁煙する>
図2 喫煙本数と腎機能悪化の危険性
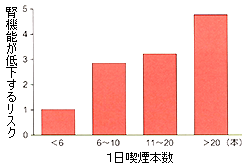
喫煙は全身の血管を傷つけ、毛細血管の集まりである腎臓にも悪影響を及ぼします。実際、喫煙本数の多い人ほど、腎機能が低下しやすいことが、海外の臨床研究で明らかにされています(図2)。また喫煙は、心筋梗塞、脳梗塞、がんなどのリスクを高めることもわかっており、CKD患者さんでは、「禁煙」は必須事項です。
⑩ポイント10<医師と信頼関係を築く>
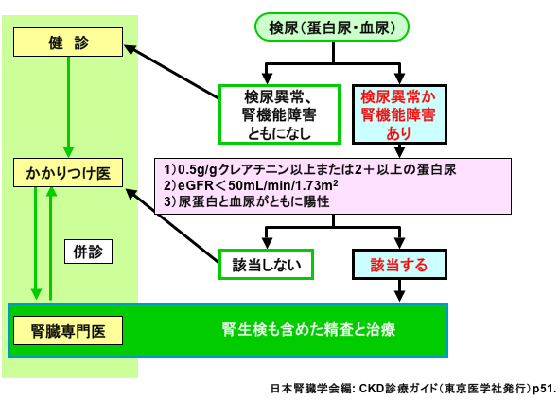
CKDの治療は長期に及びますから、できれば長く診てもらえる「かかりつけ医」を見つけて下さい。
健康診断で異常を指摘された場合には、まずかかりつけ医を受診します。そして、専門的な治療や検査が必要になったら、腎臓の専門医を紹介してもらいます。専門医に診てもらった後は、再びかかりつけ医のところで日常的なケアを受けます(図3)。
また、治療を継続していくためには、医師と信頼関係を築くことが大切です。そのためには、患者さんも前向きに積極的に治療に参加するようにしましょう。医師もきっと応えてくれるはずです。
図3 慢性腎臓病(CKD)の診療連携システム案